EDITORIAL
ORIGINALES
REVISIONES
BIBLIOGRAFÍA COMENTADA
OBSERVACIONES CLÍNICAS
INTERVENCIÓN EN PACIENTE JOVEN ESQUIZOFRÉNICO, EN EL SENO DE UNA FAMILIA DISFUNCIONAL
Manuel Carretero Matas (*), Miriam Alcántara Zarzuela (**)
(*) Medico residente de primer año R1 y R4 del Centro de Salud de Cartuja (Granada)
(**) Medico residente de cuarto año del Centro de Salud de Cartuja (Granada)
INTRODUCCIÓN
Nos ha parecido interesante presentar este caso diagnosticado de esquizofrenia paranoide, en tratamiento farmacológico con antipsicótico ( Risperdal ), con consumo habitual de benzodiazepinas, alcohol, tabaco y cannabis, porque desde hace unos meses el paciente tiene una conducta depresiva con predominio absoluto de los síntomas negativos de su enfermedad, con un aumento en el consumo de sustancias, un trastorno del ritmo normal sueño-vigilia, y un aislamiento absoluto en su domicilio (se ve gordo, fracasado, nos comenta que no merece la pena salir, que su madre y su hermano no le dejan hacer lo que quiere…).
Igualmente nos ha llamado la atención el papel disfuncional de su madre y su hermano, el cual también está diagnosticado de esquizofrenia paranoide. La situación familiar es complicada, con relaciones complicadas y un gran lastre de conflictos pasados: separación de los padres, mala relación entre ellos tras la separación....Situaciones de maltrato repetidas, varias parejas posteriores de la madre, malas relaciones entre los hermanos, etc.).
HISTORIA CLÍNICA
JM. , paciente de 23 años, con historia de esquizofrenia paranoide desde 2006, y abuso de sustancias (cannabis y alcohol), con intentos varios e infructuosos de ajuste del tratamiento, con escasa actitud colaboradora por su parte.
Destacan las alteraciones repetidas en el hábito higiénico, con conductas depresivas y de aislamiento, alteración del ritmo sueño-vigilia y sobrepeso por trasgresión dietética. Todo lo cual parece en relación directa con las consecuencias del trastorno psiquiátrico.
Evolución : El primer contacto de JM con el centro de salud ocurre en febrero del 2005, cuando aparece consultando por apatía, por no salir de casa; la madre refiere comportamientos que describe como “manías”, además de actitudes y verbalizaciones incongruentes, comportamiento antisocial y un importante deterioro en el aseo personal. En ese mismo mes se deriva a salud mental, desde la que nos informan del diagnóstico de esquizofrenia paranoide con notable presencia de síntomas positivos y negativos .En visitas posteriores admite no haber tomado el tratamiento prescrito un año antes (risperidal 3 y trankimazin retard 0.5), ni tener intención de tratarse.
En diciembre del 2006 se decide volver a remitirlo a Salud Mental, por un evidente fracaso en el primer acercamiento terapéutico.
A partir de este momento perdemos durante unos meses la pista del paciente, regresando en julio del 2007, acompañado por un trabajador del CPD. Alegando un incremento en el hábito de fumar cannabis, nos comunican que se lo van a remitir a un centro de rehabilitación en las Islas Canarias, para lo cual necesitaba ciertos informes clínicos y pruebas de laboratorio.
Tras esta consulta no tenemos registros informáticos al respecto de sus problemas psiquiátricos hasta agosto del 2009, estando en la UAF el equipo actual. Acude a la consulta su madre, por la única que sabíamos algo de él, comentando que su hijo seguía igual que siempre: no quiere salir de casa, no acude a Salud Mental porque duerme durante el día y durante la noche consume alcohol y cannabis y come de manera ansiosa. Además nos comenta que está muy gordo (es curioso ver como a veces la madre manifiesta esto problemas con más cansancio que preocupación), tiene supuración umbilical y bultos en las mamas.
Decidimos acudir los dos residentes de la UAF a visitarlo a su domicilio, en esta entrevista realizada en septiembre de 2009, intentamos implicar al paciente y su madre en la actitud hacia una mejoría, proponemos cambios mínimos y progresivos, intentamos promover el refuerzo positivo de cada avance por parte de su madre y uno de sus hermanos (que son con los que suele estar a diario).
A partir de aquella visita domiciliaria encontramos una nueva actitud, la madre nos va contando que está mejor, bebe y fuma menos, duerme algo de noche y sale algo de día, cumple el tratamiento, empieza a perder peso. Incluso aparece en la consulta una mañana, cosa que llevaba muchos meses sin hacer, pareciendo existir un claro cambio de actitud y confianza en el paciente.
ESTUDIO DE LA FAMILIA
Estructura familiar y ciclo vital familiar
Nos encontramos ante una familia reconstituida (madre y su pareja, no casados), con dos hijos (el paciente y su hermano)
Ciclo vital: dislocación en el ciclo por tratarse de una familia reconstituida.
Función familiar.
Familia disfuncional (nos encontramos muchos de los indicios clínicos: síntomas inespecíficos, acumulación de enfermedades, problemas de pareja, mala, relación con hijos y de ellos entre sí, síntomas depresivos o ansiosos,…).
Aparente disfunción en los límites del sistema familiar, con falta de rol paterno y adopción de ciertos roles patológicos hermano mayor(también esquizofrénico) y madre someten al paciente a una dura crítica continua, lo culpabilizan de muchos de sus problemas y no lo apoyan en casi ningún momento, pero al mismo tiempo tienen actitud protectora y de algún modo le facilitan la vida alterada que lleva a cabo, así con las sustancias de las que abusa.) Además podemos afirmar que el paciente sufre cierta disfunción de diferenciación, pues no culmina procesos como son el de autonomía y responsabilidad en el auto cuidado.
Apoyo y red social
Nuestro paciente carece de red de apoyo fuera de su propio núcleo familiar, ya que tiene pocos amigos que reconoce como perjudiciales y relaciona con su consumo de sustancias, por lo que no recurre a ellos. Además no participa de ninguna actividad social ni forma parte de ninguna agrupación de ningún tipo, pues afirma no tener interés en nada y no abandona para nada su casa.
Dentro del propio hogar se somete sobre todo al control de su madre y su hermano mayor, el cual, hemos observado, suele limitarse a culpabilizar al paciente de sus propios problemas y los familiares, y a menospreciarlo en numerosas ocasiones.
La pareja de la madre no tiene mucha relación con JM , pero si somos conscientes que la madre se siente muy mal con su hijo y sus “excentricidades”, ya que su pareja no tiene por que entenderlas ni soportarlas (es además el propietario de la casa donde viven). Parece que esta pareja actual de la madre no ocupa ningún rol familiar, participa poco o nada de la relación familiar a pesar de convivir en el hogar.
En entrevistas posteriores descubrimos la figura del padre de JM, el cual creíamos “pérdido”, sin relación con sus hijos, pero que mantiene un contacto casi diario con nuestro paciente (en las temporadas que sale a la calle se ven en la calle y si no sale hablan por telefono).
Es importante también reseñar que JM ha recibido hace muy poco el reconocimiento de discapacidad del 65% (física y psíquica), lo cual podría permitirle cierta autonomía económica y plantearle nuevos planes de vida. Esto junto con una reciente y creciente idea de realizar un módulo de formación en informática, nos abre hacia un futuro más optimista.
En las últimas entrevistas el paciente ha mejorado su aspecto físico y ha acudido limpio y bien vestido. Nos comenta que ha iniciado una relación homosexual con un amigo-vecino y que anímicamente se encuentra mejor.
Acontecimientos vitales estresantes.
Escala de de Reajuste Social (modificada de Holmes y Rahe): 239 UCV.
Esta cifra tan elevada de unidades de cambio vital, puede afectar a la familia o a la salud de algunos de sus miembros.
Destacamos los eventos que nos parecen más reveladores en relación con la disfunción familiar:
- Divorcio de los padres/Falta de referente paterno.
- Historia repetida de malos tratos a su madre por parte de sus parejas.
- Desvinculación casi absoluta de los dos hermanos mayores de la familia (mujer y varón), con importante separación emocional con la hermana, por un duro enfrentamiento entre el marido de ésta y la madre.
Estudio de cuidadores
El paciente, aunque adulto y capaz, es dependiente fundamentalmente a nivel económico de la madre (que maneja varias ayudas estatales, con lo que viven). Ya hemos hablado un poco de Matilde, que cumple un rol incompleto de madre y padre a la vez, con aparente disposición y dedicación, pero que nos ha demostrado enormes carencias de afecto y rigidez entorno a cualquier norma establecida en la familia, con gran componente de contradicción en sus acciones para con su hijo. Ya comenté cómo lo culpabiliza en exceso, incluso de sus problemas propios de salud (los de la madre), y lo tacha de vago e incapaz, pero al mismo tiempo favorece el consumo de sustancias y la mala dieta de su hijo, demostrando una carencia de rigidez y norma dentro de la relación con su hijo.
GENOGRAMA
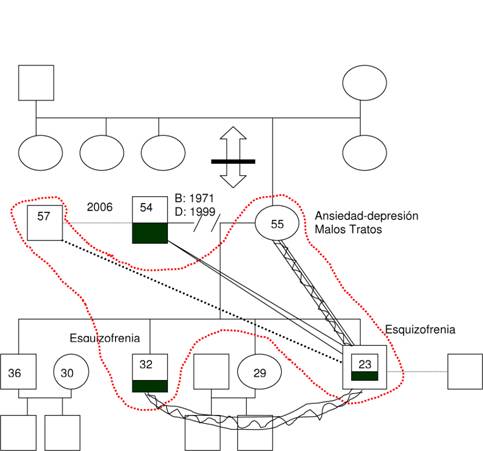
PLAN DE CUIDADOS-TRATAMIENTO
Actualmente nos proponemos revisiones periódicas para potenciar su confianza y su cambio de hábitos, intentando que acuda a sus citas programadas en nuestra consulta y que no falte a sus citas de salud mental, y promoviendo su autoestima y potenciando sus ganas de salir y disfrutar de su juventud.
Se proponen y proporcionan dietas para adelgazamiento.
Consejo antitabaco, antialcohol, anticannabis
Se aportan recomendaciones de higiene personal y hábitos saludables: cambio progresivo de horarios de sueño-vigilia, con el fin de regular la alimentación, fomentar la pérdida de peso y las salidas a la calle, y al fin y al cabo potenciar el autoestima y la confianza que le permitan mejorar la infraestimación de la imagen propia y las expectativas vitales (el paciente afirma no tener proyectos ni ilusiones).
Se procura un seguimiento espaciado pero regular, a fin de controlar al paciente pero esperando la respuesta propia.Servicios Sociales: En este mes se le ha reconocido un 65% de discapacidad, por parte de la Junta de Andalucía, siendo beneficiario a partir de ahora de una pequeña pensión que le puede ayudar a alcanzar cierta independencia y estabilidad
Tareas pendientes
Reforzar el autoestima de nuestro paciente, intentando para ello un abordaje multidisciplinar e integrado, incluyendo a los elementos familiares necesarios.
Conseguir un compromiso total del paciente, de modo que acuda a sus citas programadas en AP y Salud Mental.
Fomentar las nuevas iniciativas del paciente en el mercado laboral, así como la posible salida del actual hogar donde encuentra demasiados factores contrarios para conseguir sus metas.
Averiguar la relación del paciente con su padre, y las capacidades de éste como apoyo sobre JMR, con vista a futuras estrategias.
Unificar criterios de actuación reglada en este tipo de casos, incrementando al máximo posible la cohesión entre los diferentes miembros de la UAF.
Visitar al paciente de modo regular mientras no consigamos su compromiso hacia sus citas programadas.
Incrementar habilidades en materia de abordaje familiar integral, para resolución de futuros problemas planteados, y para la detección de disfunción familiar y elementos vitales estresantes y sus posibles relaciones con la salud de nuestros pacientes
PROBLEMAS ENCONTRADOSConocimiento del rol de cada miembro de la familia, en un ambiente enrarecido, donde cada miembro parecía mostrarnos una “cara” de si mismo algo diferente a la realidad.
Dificultad en contactar con el paciente y los familiares con regularidad.
Dominancia del hermano y la madre cuando acudían los tres a la consulta.
Tiempo necesario para abordar este tipo de problemas con la suficiente seriedad.
Falta de conocimiento de los planes de ayuda social y de la función precisa de los servicios sociales.
Consecución progresiva de una relación de confianza con el paciente.
BIBLIOGRAFIA
L. De La Revilla L , De los Ríos A. Abordaje familiar de los problemas psicosociales. En: A. Martín Zurro, J.F. Cano Pérez. Atención Primaria: Conceptos, organización y práctica clínica. 6ª Ed. Editorial Elsevier. Barcelona. 2008.
G. Moratalla Rodriguez, M.J. Gómez Salado. Taller: Ayuda psicológica no reglada en la consulta del médico de familia (Un potaje en la olla rápida). Grupo Comunicación y Salud, Revisión 2004.
De la Revilla L , De los Ríos AM, Luna J. Factores que influyen en la aparición de los problemas psicosociales. 2007; Jun 39(6):305-11.
De la Revilla L , Moreno Corredor A, Prados MA, Quesada F. Tipología psicosocial de la enfermedad crónica. Atención Primaria. 2007; Jul 39(7):367-72.
Baldomero E, Leal C, Varela C, Riesgo Y, Roca M. Proceso de diagnóstico y tratamiento de la esquizofrenia en España: el proyecto ACEE. Actas Esp Psquiatr. 2006;Jul-Agosto 34(4): 224-30.
